Crioglobulinemia este caracterizat? prin prezen?a în sânge a crioglobulinelor, cialis pills proteine anormale care precipit? reversibil atunci când plasma este men?inut? la temperaturi sub 37 grade Celsius ?i redevin solubile dac? sângele este readus la temperatura normal?.
Crioglobulinele se pot lega de fracțiuni ale complementului sau alte peptide și pot forma complexe imune. Ele nu sunt specifice unei anumite afecțiuni, ci pot apărea în variate boli neoplazice, inflamatorii sau hematologice. Depunerea crioglobulinelor sub formă de complexe imune în peretele vaselor mici și medii realizează vasculita crioglobulinemică. Există 3 tipuri majore de crioglobuline: tip I – caracteristice gammapatiilor monoclonale (IgG sau IgM) din macroglobulinemia Waldenstrom sau mielomul multiplu (rareori a fost descrisă și crioglobulinemie monoclonală cu IgA sau doar lanțuri ușoare), tip II și III – care, în contrast cu compoziția monoclonală a tipului I, sunt considerate “mixte” datorită compoziției de IgG și IgM. În majoritatea cazurilor de criogobulinemie tip II (90% fiind asociată infecției cu virusul hepatitic C), crioproteinele constau în IgM monoclonale și IgG policlonale. Cazurile de crioglobulinemie tip II neasociată infecției cu VHC sunt denumite crioglobulinemie mixtă esențială (deși este foarte probabil să fie asociate cu o altă infecție virală nedetectată). Tipul III de crioglobulinemie, caracterizată prin IgG și IgM policlonale, se asociază cu boli inflamatorii cronice (infecții, boli autoimune).
Date epidemiologice
Prevalența crioglobulinemiei mixte esențiale este de 1:100.000 (se consideră că datele existente subestimează prevalența reală, întrucât crioglobulinemia este raportată adesea la indivizi aparent sănătoși). Raportul femei la bărbați este de 3:1. Vârsta medie la diagnostic este de 42-52 ani. Actualmente se consideră că prevalența crioglobulinemiei mixte esențiale este în strânsă legătură cu prevalența infecției cu VHC.
Cauze
Crioglobulinele nu sunt specifice pentru o anumită boală: tipul I de crioglobuline nu activează cascada complementului (așadar sunt asociate cu complementemie normală) și apar în afecțiuni limfoproliferative (mielom multiplu, macroglobulinemia primară Waldenstrom), neoplazii (leucemii, limfoame) și sindroame de hipervâscozitate (ducând la sludge vascular în microcirculația de la nivelul extremităților, ochiului sau creierului). Tipul II și III de crioglobuline sunt capabile să lege complementul, se asociază un hepatite cronice (în special cea cu VHC), vasculite ale vaselor mici (poliarterita nodoasă asociată cu hepatită B, purpura Henoch-Schonlein), boli autoimune (artrită reumatoidă), boli de țesut conjunctiv (lupus eritematos sistemic, sindrom Sjogen).
Crioglobulinemia mai poate fi întâlnită în pneumonia cu mycoplasme, coccidioidomicoză, malarie, toxoplasmoză, infecții virale (citomegalovirus, virus Epstein-Barr, HIV, adenovirusuri), sifilis, boala Lyme, lepră, febra Q, bruceloză, endocardită, infecții streptococice, leucemia cu celule păroase, leucemia limfocitară cronică, glomerulonefrită proliferativă, postvaccinare (experimental după vaccin pneumococic).
Clasificarea crioglobulinemiilor (după Brouet)
Pe baza compoziției lor, crioglobulinemiile sunt clasificate în 3 tipuri:
|
Tip |
Compoziție |
Procent |
Caracteristici |
|
I |
imunoglobuline monoclonale, frecvent de tip IgM |
10-15% |
Este compusă dintr-o singură imunoglobulină monoclonală tip IgM (uneori doar lanțuri ușoare) ce poate fi extrasă din urină sau se poate acumula în ser în caz de insuficiență renală. Este asociată cu malignități și boli hematologice (mielom multiplu, macroglubulinemia Waldenstrom, limfom B). |
|
II |
imunoglobuline monoclonale tip IgM și policlonale tip IgG |
50-60% |
Are o componentă policlonală – IgG, și una monoclonală – IgM, care are funcție de factor reumatoid. IgM poate recunoaște IgG intactă sau doar regiunile Fab/Fc ale fragmentelor de IgG. Este asociată cu hepatita virală C (>80% cazuri). |
|
III |
imunoglobuline policlonale tip IgM și IgG |
20-35% |
Este similară crioglobulinemiei tip II, cu excepția faptului că este compusă din imunoglobuline policlonale IgM și IgM. |
În tipul II și III de crioglobulinemie (denumită crioglobulinemie esențială mixtă), componenta IgM are activitate de factor reumatoid (se leagă de porțiunea Fc a IgG), făcând ca toți pacienții cu aceste afecțiuni să fie pozitivi pentru factorul reumatoid (creând adesea confuzie de diagnostic cu artrita reumatoidă). În 2006 s-a descoperit că există o serie de crioglobuline care au o compoziție heterogenă (IgM oligoclonale și urme de imunoglobuline policlonale) și o structură imunochimică care nu poate fi încadrată în niciuna dintre cele 3 clase, motiv pentru care a fost propusă clasificarea lor ca variantă II-III.
Crioglobulinemia poate fi clasificată și pe baza asocierii sindromului cu o boală de fond:
- crioglobulinemie esențială (idiopatică), care nu este asociată cu nicio afecțiune
- crioglobulinemie secundară, asociată cu o boală limfoproliferativă, autoimună sau infecțioasă (ex. VHC)
- mixtă
Manifestări clinice și paraclinice ale crioglobulinemiei
- crioglobulinemia tip I: semne și simptome sistemice de vasculită, sindrom de hipervâscozitate cu manifestări neurologice (amețeală, confuzie, cefalee, AVC), stază vasculară (livedo reticularis, acrocianoză, gangrenă a degetelor), afectare cardiacă, fenomene trombotice arteriale, fenomen Raynaud, anomalii capilaroscopice (dilatație, scurtare, anomalii de orientare sau neoangiogeneză capilară la nivelul patului unghial).
- crioglobulinemia tip II sau III: purpură vasculară (secundară vasculitei vaselor de calibru mic), artralgii (dureri articulare) în special la nivelul articulațiilor interfalangiene proximale, metacarpofalangiene, genunchilor și gleznelor, mialgii (dureri musculare), glomerulonefrită membranoproliferativă, neuropatie periferică, ulcerații cutanate (secundare vasculitei vaselor de calibru mediu).
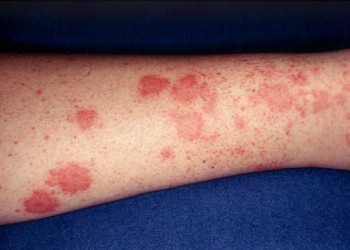
Leziunile cutanate (macule eritematoase, papule purpurice, ulcerații), localizate cu predilecție la membrele inferioare, sunt aproape invariabil prezente la pacienții cu crioglobulinemie. Simptomele musculoscheletale sunt prezente la peste 2/3 din cazuri. Afectarea renală, prezentă în 5-60% din cazuri, poate apărea fie ca urmare a unei tromboze (crioglobulinemie tip I), fie ca urmare a depozitării de complexe imune (crioglobulinemie tip II și III). Paraclinic, glomerulonefrita membranoproliferativă se exprimă prin proteinurie izolată și hematurie, rareori prin sindrom nefrotic, sindrom nefritic sau insuficiență renală acută. Afectarea renală este una dintre cele mai severe complicații ale crioglobulinemiei și se apare precoce în timpul bolii (în 3-5 ani de la diagnostic). Pulmonar se poate constata scăderea debitelor expiratorii forțate și prezența de infiltrate interstițiale. Până la 50% dintre pacienți se pot prezenta cu simptomatologie respiratorie de tipul dispnee, tuse sau durere pleuritică. Afectarea pulmonară severă este rară. Neuropatia (demonstrată prin teste de conducere nervoasă și electromiografie) este frecventă în tipurile II și III de crioglobulinemia, fiind prezentă la 70-80% dintre pacienți (subiectiv până la 91% dintre pacienți); fibrele senzitive sunt mai adesea afectate decât cele motorii, neuropatia motorie pură fiind întâlnită în doar 5% din cazuri. Durerea abdominală a fost raportată la 2-22% dintre pacienți și se datorează vasculitei vaselor mezenterice mici. Alte simptome mai rar întâlnite sunt xerosis (sica, 4-20%), acrocianoză (9%) și tromboze arteriale (1%). Crioglobulinemia tip I din malignitățile hematologice este adesea asociată cu sindrom de hipervâscozitate sangvină; deoarece crioproteinele au greutate moleculară mare și pot atinge concentrații de până la 8g/l, există riscul obstrucției vasculare cu producerea de fenomene ischemice (care pot fi amplificate și de depunerea de complexe imune în pereții vasculari cu inflamație secundară). În 25-30% din crioglobulinemiile policlonale asociate infecțiilor virale sau bolilor de țesut conjunctiv este prezentă triada Meltzer (purpură, artralgii și mialgii).
La examenul fizic și testele paraclinice se poate constata:
- manifestări cutanate: necroză ischemică (40% în tipul I, 0-20% în tipul mixt), purpură palpabilă (15% în tipul I, 80% în tipul mixt), vasculită livedoidă (1% în tipul I, 14% în tipul III), urticarie indusă de frig (15% în tipul I, 10% în tipul III), spiculi hiperkeratozici în zonele expuse la frig, acrocianoză, anomalii capilaroscopice la nivelul patului unghial
- manifestări pulmonare: dispnee, tuse, revărsat pleural, pleurezie, bronșiectazii
- manifestări gastrointestinale: durere abdominală, hemoragii, hepatomegalie sau stigmate de ciroză hepatică (eritem palmar, circulație colaterală pe flancuri, angioame stelate – „steluțe vasculare”), splenomegalie.
- manifestări renale: hipertensiune renovasculară, proteinurie de rang nefrotic cu edeme, depozite intraluminale de crioglobuline.
- manifestări articulare: artralgii (5% în tipul I, 20-58% în tipul mixt), artrită francă și deformări articulare progresive (rare)
- manifestări nervos centrale: neuropatie senzorimotorie, tulburări de vedere, pseudotumor cerebri, AVC
- alte manifestări: febră
Diagnostic
Diagnosticul de certitudine se pune biopsia țintită dintr-un organ afectat (ex. piele, rinichi). Analiza la microscopie în lumină polarizată a leziunilor purpurice arată vasculită leucocitoclazică. Imunofluorescența directă evidențiază diverse tipuri de imunoglobuline și depozite de complement, în funcție de tipul crioglobulinemiei (ex. în tipul II se constată depozite de IgG, IgM și componente ale complementului). Biopsia renală la pacienții cu glomerulonefrită crioglobulinemică arată un pattern membranoproliferativ care trebuie diferențiat de nefrita lupică (o altă boală în care complexele imune joacă un rol important). În cazul în care biopsia nu poate fi efectuată, testarea serologică poate fi elocventă.
Metoda determinării crioglobulinelor
Sângele recoltat pentru determinarea prezenței crioglobulinelor trebuie menținut la temperatura corpului până când se coagulează. Proba este ulterior centrifugată și cheagul de sânge îndepărtat. Serul restant este menținut apoi la 4 grade Celsius timp de câteva ore-zile, până la observarea precipitării (tipul I precipită de obicei în primele 24 ore la concentrații de peste 5 mg/ml, iar tipul III poate necesita 7 zile până la precipitare, la concentrații sub 1 mg/ml). Proba este iarăși centrifugată iar criocritul (volumul de precipitat exprimat ca procent de ser ocupat de crioprecipitat) este analizat ulterior, prin tehnici de spectrofotometrie (pentru determinarea concentrației) și imunochimie (pentru identificarea componentelor crioglobulinei). În laboratoarele cu lipsă de experiență în obținerea și prelucrarea probelor de sânge pentru determinarea crioglobulinelor serice sunt frecvente rezultatele fals-negative.
Pentru crioglobulinemiile II sau III teste serologice nespecifice pot fi de ajutor: un prim indiciu pentru prezența unei crioglobulinemii mixte este un nivel extrem de scăzut (aproape nedetectabil) al C4. În plus, deoarece componenta monoclonală a crioglobulinemiei tip II are aproape invariabil activitate de factor reumatoid, pacienții vor fi seropozitivi pentru FR. Deși titrul factorului reumatoid se corelează cu încărcarea cu imunoglobuline a pacienților cu crioglobulinemie și poate fi folosită pentru monitorizarea pacienților, simptomatologia clinică este slab corelată cu nivelul FR sau al criocritului. Titrul celor 2 parametri rămâne crescut și după ce boala devine staționară în urma tratamentului, motiv pentru care nu trebuie utilizați ca reper terapeutic.
Reactanții de fază acută, cum sunt VSH și proteina C reactivă, sunt crescuți la pacienții cu crioglobulinemie (la cei cu tip I, VSH poate fi mult crescută datotită excesului de imunoglobuline circulante).
Alte teste paraclinice utile sunt: hemograma (poată arăta anemie și, în cazul unei infecții sau leucemii concomitente, leucocitoză), sumarul de urină (evidențiază afectarea renală), teste de funcționalitate hepatică (arată citoliză hepatică, caz în care se vor efectua serologii virale), ANA – anticorpi antinucleari (pozitivi în cazul unei colagenoze), hipocomplementemie (în special niveluri scăzute ale C4), electroforeza proteinelor serice și urinare (pentru suspiciunea unei gammapatii monoclonale), vâscozitate sangvină.
Imagistic, radiografia toracică poate arăta afectare interstițială sau revărsat pleural, ecocardiografia – endocardită infecțioasă iar angiografia – vasculită (care se confirmă bioptic). CT este recomandat doar în cazul suspiciunii de neoplazie.
Diagnostic diferențial
Diagnosticul diferențial se face cu: sindromul antifosfolipidic, hepatitele virale (A,B,C), leucemia limfocitară cronică, sindromul Churg-Strauss, ciroza hepatică, arterita cu celule gigante (arterita temporală Horton), glomerulonefrita acută, glomerulonefrita difuză proliferativă, sindromul GoodPasture, sindromul hemolitic uremic, limfom non-Hodgkin, poliangeita microscopică, mielom multiplu, poliarterita nodoasă, sarcoidoza, boala serului, lupus eritematos sistemic, hipergammaglobulinemia Waldenstrom.
Tratament
Tratamentul bolii de fond este abordarea optimă care asigură rezolvarea pe termen lung. Totodată, se va tenta limitarea precipitării crioglobulinelor și a procesului inflamator secundar depozitării de complexe imune în pereții vasculari. Crioglobulinemia asimptomatică nu necesită tratament. Unii autori recomandă temporizarea intervenției terapeutice până în momentul apariției manifestărilor neurologice sau renale. Crioglobulinemia secundară este cel mai bine controlată prin tratamentul bolii de bază. Altfel, crioglobulinemia se tratează cu imunosupresoare.
Tratamentul medicamentos poate cuprinde:
- antiinflamatoare nesteroidiene (AINS) – la pacienții cu artralgii
- imunosupresoare: corticosteroizi, ciclofosfamidă (Cytoxan, Endoxan), azatioprină (Imuran), clorambucil – în cazul vasculitei, afectării renale, cutanate sau neurologice
- plasmafereza – rezervată complicațiilor severe amenințătoare de viață datorită crioprecipitării sau hipervâscozității sangvine; pentru reducerea producției de imunoglobuline se recomandă administrarea concomitentă de corticosteroizi în doze mari și agenți citotoxici
- interferon pegylat alfa (peg-IFN) și ribavirină – la pacienții cu crioglobulinemie asociată cu hepatită C; au fost raportate rezultate favorabile și la pacienții cu limfoame de grad scăzut (limfoame indolente) și leucemii mielogene cronice
- entecavir – la pacienții cu crioglobulinemie asociată cu hepatită B
- rituximab – în crioglobulinemiile cu fenomene vasculitice, neuropatie periferică, artralgii, limfoame cu celule B, afectare renală
Complicații
- evenimente ischemice
- accident vascular cerebral, convulsii, comă
- cecitate
- infarct miocardic, pericardită, insuficiență cardiacă congestivă
- detresă respiratorie
- hemoragii gastrointestinale
- insuficiență renală acută
- necroze cutanate, gangrene
Prognostic
Prognosticul crioglobulinemiei deponde de boala de fond (ex. limfom non-Hodgkin, hepatită cronică cu virus C). Supraviețuirea medie este de 50% la 10 ani după diagnostic. Infecțiile și afectarea cardiovasculară reprezintă factori majori de morbiditate. Rata de supraviețuire în crioglobulinemiile cu afectare renală este de 60% la 5 ani și 30% la 7 ani; circa 1/3 dintre pacienți intră în remisiune clinică, restul au o evoluție lent progresivă cu acutizări periodice.

